RETTOCOLOLITE ULCEROSA
Eziologia ed epidemiologia
La causa della colite ulcerosa è sconosciuta. L'evidenza suggerisce che una predisposizione genetica causi una sregolata risposta immunitaria dell'intestino ad agenti ambientali, alimentari e infettivi. Tuttavia, nessun antigene causale è stato identificato. L'evidenza di un'eziologia microbica specifica per la colite ulcerosa è ancora meno convincente di quella del morbo di Crohn e la tendenza familiare è meno pronunciata. A differenza del morbo di Crohn, il fumo abituale di sigarette sembra diminuire il rischio. Come la malattia di Crohn, la colite ulcerosa si può presentare in pazienti di qualunque età, ma la curva dell'età d'inizio mostra una distribuzione bimodale, con il picco maggiore all'età di 15-30 anni e un secondo picco più basso all'età di 50-70 anni; questo picco tardivo potrebbe però includere anche alcuni casi di colite ischemica.
Anatomia patologica
Le alterazioni patologiche iniziano con la degenerazione delle fibre reticolari al di sotto dell'epitelio mucoso, con l'occlusione dei capillari sottoepiteliali e la progressiva infiltrazione della lamina propria con plasmacellule, eosinofili, linfociti, mastcellule e leucociti polimorfonucleati. Alla fine si sviluppano gli ascessi nelle cripte, la necrosi dell'epitelio e l'ulcerazione della mucosa. La malattia solitamente inizia nel tratto rettosigmoideo per poi, eventualmente, estendersi prossimalmente, fino a interessare l'intero colon o può includere fin dall'inizio la maggior parte del grosso intestino.
La proctite ulcerosa, localizzata nel retto, è una forma molto comune e più benigna di colite ulcerosa. È spesso refrattaria alla terapia e va incontro a una diffusione prossimale tardiva in circa il 20-30% dei casi.
Sintomi e segni
Gli attacchi di diarrea ematica, di diversa intensità e durata, sono separati da intervalli asintomatici. Di solito, l'attacco inizia in modo insidioso, con tenesmo rettale, con lievi dolori crampiformi nei quadranti inferiori dell'addome e l'emissione di sangue e muco nelle feci. Comunque, l'attacco può essere acuto e fulminante, con una violenta diarrea, febbre alta, segni di peritonite e una profonda tossiemia che si manifestano improvvisamente. Alcuni casi si sviluppano a seguito di una documentata infezione (p. es., amebiasi, dissenteria bacillare).
Quando il processo ulcerativo è limitato al segmento rettosigmoideo, le feci possono essere normali o secche e dure, ma spesso delle secrezioni rettali di muco miste a GR e GB si associano alle feci o si presentano tra una defecazione e l'altra. I sintomi sistemici sono lievi o assenti. Se l'ulcerazione si estende prossimalmente, le feci diventano meno consistenti e il paziente può avere più di 10 scariche/die, spesso con gravi crampi e con un fastidioso tenesmo rettale, che non si interrompono neanche durante la notte. Le feci possono essere acquose, possono contenere muco e frequentemente sono costituite quasi per intero da sangue e pus. Nelle forme estese di colite ulcerosa acuta possono essere presenti malessere generalizzato, febbre, anemia, anoressia, perdita di peso, leucocitosi, ipoalbuminemia e una VES elevata.
Complicanze
Il sanguinamento è la più frequente complicanza locale. Un'altra complicanza particolarmente grave è la colite tossica, che si verifica quando l'estensione transmurale dell'ulcerazione causa un ileo localizzato e una peritonite. Con il progredire della colite tossica, il colon perde il suo tono muscolare ed entro alcuni gg o alcune ore inizia a dilatarsi. Una rx diretta dell'addome mostra un accumulo intraluminale di gas in un lungo e ininterrotto segmento di colon paralizzato, dovuto alla perdita del tono muscolare.
Il megacolon tossico (o dilatazione tossica) si verifica quando il diametro del colon trasverso supera i 6 cm. Il paziente gravemente malato presenta febbre a 40°C, leucocitosi, dolore addominale e dolorabilità alla decompressione della parete. Questa condizione di solito si verifica spontaneamente nel corso di coliti particolarmente gravi, ma alcuni casi possono essere scatenati dall'uso troppo sollecito di farmaci antidiarroici narcotici o anticolinergici. Il trattamento deve essere cominciato nelle fasi iniziali, preferibilmente prima che si verifichi un megacolon completo, per prevenire delle complicanze molto pericolose (p. es., la perforazione, la peritonite generalizzata e la setticemia). Con un trattamento pronto ed efficace, la mortalità può essere mantenuta al di sotto del 4%, ma può essere > 40% se si verifica una perforazione.
Le complicanze perirettali maggiori, come quelle che si hanno nella colite granulomatosa (p. es., fistole e ascessi) qui non si verificano.
L'incidenza del cancro del colon è aumentata quando è interessato l'intero colon e quando la malattia dura da più di 10 anni, indipendentemente dall'attività della malattia stessa. Dopo 10 anni, il rischio dell'insorgenza di un cancro in una colite ulcerosa generalizzata sembra essere di circa lo 0,5-1%/anno. Anche se l'incidenza del cancro è più alta nei casi di pancolite, il rischio è significativamente aumentato con l'estensione della colite al di sopra del sigma. Probabilmente non c'è un maggior rischio di cancerizzazione tra i pazienti in cui la colite è iniziata durante l'adolescenza, indipendentemente dalla lunga durata della malattia. La sopravvivenza a lungo termine dopo la diagnosi di cancro correlato alla colite è circa del 50%, una percentuale confrontabile con quella del cancro colorettale nella popolazione generale.
Una regolare sorveglianza colonscopica, preferibilmente durante i periodi di remissione, è consigliata per alcuni pazienti in cui la durata della malattia (³ 8-10 anni) e la sua estensione (al di sopra della giunzione rettosigmoidea) aumentano il rischio di insorgenza di un cancro del colon. Le biopsie endoscopiche devono essere eseguite in tutto il colon e devono essere esaminate da un patologo esperto. Il reperto confermato di una displasia mucosa di qualunque grado, rappresenta una forte indicazione alla colectomia, dato che la probabilità di un carcinoma colorettale concomitante o imminente può arrivare all'80%. In questi casi, è importante la conferma dell'interpretazione anatomo-patologica, per distinguere tra una definita displasia neoplastica e un'atipia rigenerativa o reattiva secondaria all'infiammazione. Ritardare la colectomia in favore di ripetuti controlli al follow-up è poco saggio se la displasia è certa. I pseudopolipi non hanno un significato prognostico, ma può essere difficile distinguerli dai polipi neoplastici; così, ogni polipo sospetto deve essere sottoposto a biopsia escissionale.
I problemi extracolici includono l'artrite periferica, la spondilite anchilosante, la sacroileite, l'uveite anteriore, l'eritema nodoso, il pioderma gangrenoso, l'episclerite e, nei bambini, un grave ritardo della crescita e dello sviluppo. L'artrite periferica, le complicanze cutanee e l'episclerite spesso hanno un decorso collegato a quello della colite, mentre la spondilite, la sacroileite e l'uveite solitamente seguono un decorso indipendente dalla malattia intestinale. La maggior parte dei pazienti con interessamento spinale o sacroileale presenta anche l'evidenza di un'uveite e viceversa. Queste ultime manifestazioni possono precedere la colite di molti anni e tendono a verificarsi più frequentemente nelle persone con l'antigene HLA-B27.
Anche se sono comuni delle minime alterazioni nei test di funzionalità epatica, un'epatopatia clinicamente evidente si verifica solo nel 3-5% dei pazienti. La malattia epatica si può manifestare sotto forma di steatosi epatica o più gravemente come epatite autoimmune, colangite sclerosante primitiva o cirrosi. La colangite sclerosante primitiva (CSP) si verifica nel 5% dei pazienti con colite ulcerosa e più frequentemente in quelli in cui la colite è iniziata in giovane età. La CSP può precedere la colite ulcerosa sintomatica di molti anni ed è diagnosticata con maggiore attendibilità, attraverso la colangiografia retrograda endoscopica piuttosto che con la biopsia epatica. Alcuni ricercatori credono che i segni subclinici di colite ulcerosa se sistematicamente ricercati, possono essere osservati in tutti i pazienti affetti da una CSP. Una complicanza tardiva della CSP associata alla colite ulcerosa è il cancro della via biliare, che può manifestarsi anche 20 anni dopo la colectomia. Più della metà dei casi di CSP e di colangiocarcinoma nei paesi occidentali si verifica in pazienti con colite ulcerosa o con morbo di Crohn.
Diagnosi
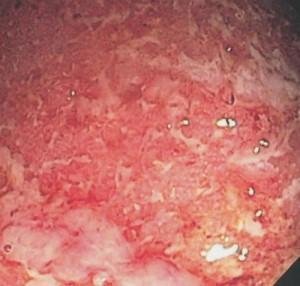
L'anamnesi e l'esame delle feci consentono una diagnosi di presunzione di colite ulcerosa che deve essere sempre confermata da una sigmoidoscopia che fornisce una diretta e immediata indicazione sull'attività del processo infiammatorio. Una colonscopia completa non è di solito necessaria prima del trattamento e può essere pericolosa durante le fasi attive della malattia a causa del rischio di perforazione. Nelle fasi precoci, la mucosa è finemente granulare e friabile, con la perdita del normale disegno vascolare e spesso con irregolari aree emorragiche; un trauma minimo (fragilità) causa un sanguinamento a nappo. Presto la mucosa si frastaglia in una superficie rossa, spugnosa, cosparsa da una miriade di piccole ulcerazioni che trasudano sangue e pus. Con il progressivo interessamento della mucosa, il processo infiammatorio ed emorragico si estende a interessare lo strato muscolare della parete intestinale. Le vaste ulcerazioni mucose con il copioso essudato purulento caratterizzano la forma grave della malattia. Isole di mucosa relativamente normale o con iperplasia infiammatoria (pseudopolipi) si proiettano al di sopra delle aree di mucosa ulcerata. Le biopsie possono essere aspecifiche e talvolta non permettono di escludere una colite infettiva acuta (autolimitantesi); tuttavia, i reperti che indicano la cronicità (p. es., la distorta architettura delle cripte, la loro atrofia e un infiltrato infiammatorio cronico) sostengono la diagnosi di colite ulcerosa. Anche durante gli intervalli asintomatici, la sigmoidoscopia è raramente normale; persiste quasi sempre un certo grado di fragilità o di granularità. È presente una perdita della normale vascolarizzazione e la biopsia mostra un quadro di infiammazione cronica.
Le radiografie dirette dell'addome talvolta sono utili nel giudicare la gravità e l'estensione prossimale della colite, mostrando la scomparsa delle austrature, l'edema della mucosa e l'assenza di feci formate nel tratto di colon malato. Il clisma opaco e la colonscopia non sono, solitamente, necessari prima del trattamento e possono essere rischiosi nelle fasi attive a causa del pericolo di perforazione. Più tardi, comunque, l'intero colon deve essere studiato per determinare l'estensione della malattia. La pancolonscopia è il metodo più sensibile e più usato, anche se il clisma opaco può dare molte informazioni. L'esame contrastografico evidenzia la scomparsa delle austrature, l'edema della mucosa, le minime stenosi o le estese ulcerazioni nei casi gravi. Nei casi di lunga durata si osserva spesso un colon più corto, rigido e con una mucosa atrofica o pseudopolipoide.
La colonscopia con biopsia è obbligatoria per valutare la natura delle stenosi. La biopsia può aiutare anche a distinguere la colite ulcerosa dalla malattia di Crohn nei casi in cui l'infiammazione sia molto localizzata o sia presente un granuloma.
Diagnosi differenziale
È di fondamentale importanza escludere una causa infettiva della colite acuta, soprattutto durante il primo attacco. Deve essere eseguita la coprocoltura per la Salmonella, la Shigella e il Campylobacter, mentre l'Entamoeba histolytica deve essere esclusa con l'esame a fresco delle feci subito dopo l'evacuazione o dell'essudato colico aspirato durante la sigmoidoscopia. Le biopsie mucose possono fornire ulteriori informazioni eziologiche. Quando si sospetta l'amebiasi a causa dei dati anamnestici positivi dal punto di vista epidemiologico o dei viaggi, deve essere ottenuta, in aggiunta alle biopsie, la titolazione sierologica.
L'anamnesi positiva per il precedente uso di un antibiotico impone l'esame delle feci alla ricerca della tossina del Clostridium difficile. Una dettagliata anamnesi sessuale deve essere ottenuta, particolarmente nei maschi omosessuali, per escludere specifiche malattie trasmesse sessualmente, come la gonorrea, l'herpesvirus e la chlamydia. Anche le infezioni opportunistiche (p. es., il cytomegalovirus, il Mycobacterium avium-intracellulare) devono essere tenute in considerazione nei pazienti immunosoppressi. Nelle donne che usano anticoncezionali orali, è possibile una colite indotta dai contraccettivi; di solito, si risolve spontaneamente dopo l'interruzione della terapia ormonale. Nei pazienti anziani, specialmente in quelli con una storia di cardiopatia aterosclerotica, deve essere considerata la possibilità di una colite ischemica. I reperti rx di impronte digitali e di una distribuzione segmentaria suggeriscono questa diagnosi. Il cancro del colon raramente causa febbre o una secrezione rettale purulenta, ma deve essere escluso come causa di una diarrea ematica. Una grave malattia perianale con un retto indenne, l'assenza di sanguinamento e l'asimmetrico o segmentario interessamento del colon indicano un Crohn piuttosto che una colite ulcerosa.
Prognosi
Di solito, la colite ulcerosa è cronica con ripetute esacerbazioni e remissioni. Un attacco iniziale, rapidamente progressivo, diventa fulminante in circa il 10% dei pazienti, complicandosi con un'emorragia massiva, una perforazione o una sepsi con tossiemia. La guarigione completa dopo un singolo attacco si può verificare in un altro 10% dei pazienti; comunque, c'è sempre la possibilità di un agente patogeno specifico non evidenziato.
Quasi 1/3 dei pazienti con una colite ulcerosa estesa necessita di un intervento chirurgico. Una proctocolectomia totale è curativa: l'aspettativa e la qualità della vita ritornano normali e non c'è più il rischio di un cancro del colon.
I pazienti con una proctite ulcerosa localizzata hanno la prognosi migliore. Le gravi manifestazioni sistemiche, le complicanze tossiche e le degenerazioni maligne sono molto improbabili e l'estensione tardiva della malattia si verifica solo nel 20-30% dei casi. L'intervento chirurgico raramente è necessario e l'aspettativa di vita è normale. I sintomi, tuttavia, si possono mostrare particolarmente ostinati e refrattari. Inoltre, poiché la colite ulcerosa estesa può iniziare nel retto e quindi diffondersi prossimalmente, non si deve fare una diagnosi definitiva di proctite localizzata fino a quando non è rimasta localizzata per ³ 6 mesi. La malattia localizzata che in un fase successiva si estende, è spesso più grave e più refrattaria alla terapia.
Terapia
Evitando la frutta e le verdure crude si può limitare il trauma meccanico sulla mucosa colica infiammata e ridurre i sintomi. Una dieta priva di latte può essere d'aiuto, ma non deve essere continuata se non se ne vedono i benefici. Un anticolinergico o la loperamide, alla dose di 2,0 mg o il difenossilato, alla dose di 2,5 mg PO bid o qid, sono indicati per una diarrea relativamente lieve; dosi orali maggiori di loperamide (4 mg la mattina e 2 mg dopo ciascuna evacuazione) o di difenossilato (5 mg tid o qid), di tintura di oppio raffinata, alla dose di 0,5-0,75 ml (10-15 gocce) q 4-6 h o di codeina, alla dose di 15-30 mg q 4-6 h, possono essere usate nei casi di diarrea più grave. Tutti questi farmaci antidiarroici devono essere usati con grande cautela nei casi più gravi, poiché possono precipitare una dilatazione tossica.
Nelle forme lievi o moderate della malattia che non si estende prossimalmente al di là della flessura splenica, si può talvolta ottenere una remissione con l'instillazione di idrocortisone tramite clisteri al posto della terapia corticosteroidea orale. Inizialmente, viene somministrato idrocortisone, alla dose di 100 mg per via rettale, in 60 ml di una soluzione isotonica, 1 o 2 volte al di. Questa soluzione va trattenuta nell'intestino il più a lungo possibile; un'instillazione effettuata la sera, con le anche del paziente sollevate, può aiutare la ritenzione e permettere una maggiore distribuzione. Il trattamento, se si dimostra efficace, deve essere continuato, giornalmente, per circa 1 sett., quindi a gg alterni per 1-2 sett. e poi interrotto gradualmente in 1-2 sett. A causa degli effetti collaterali sistemici che si possono verificare con la somministrazione orale di corticosteroidi, viene sempre più frequentemente utilizzata, al di fuori degli USA, la somministrazione, sotto forma di clisteri, di preparazioni di nuovi analoghi dei corticosteroidi come il budenoside, che è potente topicamente, ma meno attivo per via sistemica.
Anche la mesalamina può essere somministrata mediante clisteri medicati ed è efficace in molti casi di proctosigmoidite refrattaria e di coliti del colon sx. La dose standard di mesalamina è di 4 g in 60-100 ml di soluzione somministrata nelle ore serali, anche se studi recenti suggeriscono che 1 g possa essere ugualmente efficace. Anche le supposte di mesalamina da 500 mg sono efficaci nel trattamento delle proctiti o anche delle proctosigmoiditi e sono maggiormente accettate dai pazienti. Dopo che è stata ottenuta la remissione clinica ed endoscopica (di solito in poche settimane), la frequenza delle somministrazioni può essere ridotta, anche se un regime di mantenimento, topico od orale, a lungo termine è spesso richiesto per prevenire la recidiva.
Una malattia più estesa in forma moderata o lieve così come una malattia localizzata, possono rispondere alla sulfasalazina per via orale. Poiché è comune un'intolleranza GI, il farmaco deve essere somministrato insieme al cibo e, se necessario, in una forma entero-protetta. Per ridurre al minimo gli effetti collaterali (p. es., la nausea, la dispepsia e la cefalea), il dosaggio deve essere inizialmente basso (p. es., 0,5 g PO bid) e poi gradualmente aumentato in diversi giorni fino a 3-6 g/die, in più dosi frazionate. Una riduzione reversibile nella conta degli spermatozoi e della motilità si può verificare fin nell'80% degli uomini. Gli effetti collaterali più gravi (p. es., le discrasie ematiche; l'anemia emolitica; le esacerbazioni paradosse della colite; raramente, l'epatite) possono limitare l'uso della sulfasalazina.
Una volta ottenuta la remissione, è indicata una terapia di mantenimento a lungo termine con la sulfasalazina, 1-3 g/die, per prevenire le recidive. Il componente sulfapiridinico della sulfasalazina interferisce con l'assorbimento dell'acido folico e, quindi, si raccomanda, in genere, la somministrazione di folati, alla dose di 1-2 mg/die. I pazienti con una perdita cronica di sangue nelle feci possono aver bisogno della somministrazione di ferro per prevenire l'anemia. Sono stati introdotti dei nuovi analoghi orali della sulfasalazina per eliminare la molecola della sulfapiridina, che è responsabile dei più frequenti effetti collaterali, mentre è ancora permesso l'uso topico della mesalamina sulle aree interessate del piccolo intestino e del colon. I trial clinici hanno dimostrato che l'olsalazina, un dimero della mesalamina, è efficace non soltanto nel trattamento delle coliti lievi-moderate, ma anche nel mantenere la loro remissione. Come la sulfasalazina, l'olsalazina ha un legame azotato che previene l'assorbimento prossimale della mesalamina e la trattiene nel lume intestinale fino all'idrolisi del legame azotato e al rilascio della mesalamina mediante l'azione enzimatica della flora batterica nel tratto più distale dell'ileo e nel colon. Il clivaggio batterico del composto rilascia 2 volte la quantità di mesalamina senza alcun sulfamidico. Anche un altro composto azotato basato sulla mesalamina, la balsalazide, si è dimostrato efficace ed è stato approvato in diversi paesi al di fuori degli USA.
Altre forme di mesalamina hanno vari rivestimenti che ne permettono un rilascio ritardato. L'Asacol è un monomero della mesalamina ricoperto da un polimero acrilico la cui solubilità dipende dal pH, che ritarda il rilascio del farmaco fino all'arrivo nell'ileo distale e nel colon. Il Claversal e il Salofalk (non disponibili negli USA) sono preparati simili di mesalamina con un rivestimento acrilico, pH dipendente che permette il rilascio del farmaco in una zona un poco più prossimale. Il Pentasa è un tipo di formulazione della mesalamina, incapsulata in microgranuli di etilcellulosa che permette un rilascio a tempo del farmaco in una zona ancora più prossimale del piccolo intestino. I nuovi analoghi della mesalamina si sono dimostrati efficaci nel trattamento della malattia attiva, lieve o moderata, e nel mantenimento della remissione. L'olsalazina è somministrata in dosi frazionate di 1,5-3,0 g/die; l'asacol, in dosi di 2,4-4,8 g/die; e il pentasa, in dosi di 1,5-4,0 g/die.
La forma moderatamente grave della malattia in pazienti trattati ambulatorialmente, necessita, di solito, di una terapia corticosteroideasistemica. Una terapia relativamente intensiva con la somministrazione orale di prednisone, 40-60 mg/ die, in dose unica o in più dosi, induce frequentemente una remissione drastica. Dopo 1-2 sett., la dose giornaliera può essere gradualmente ridotta sino a circa 5-10 mg/sett. La sulfasalazina (2-4 g/ die in dosi frazionate) può essere aggiunta quando la colite è controllata con il prednisone, alla dose di circa 20 mg/die; può essere così possibile una graduale riduzione sino alla sospensione finale del corticosteroide.
La forma grave della malattia, evidenziata da più di 10 evacuazioni ematiche al dì, dalla tachicardia, dalla febbre alta o da gravi dolori addominali, richiede l'ospedalizzazione. Se il paziente è già in trattamento corticosteroideo da ³ 30 gg al momento del ricovero, deve essere somministrato l'idrocortisone alla dose di 300 mg/die in infusione EV continua. Nei pazienti che non sono stati trattati recentemente con corticosteroidi, la terapia iniziale riportata come leggermente più efficace è rappresentata dalla somministrazione di ACTH a dosi di 75-120 U/die in infusione EV continua, anche se è stata riportata, come complicanza occasionale, l'emorragia surrenalica. In ogni caso, il trattamento è somministrato per 7-10 gg e la risposta viene monitorata registrando la natura e la frequenza delle evacuazioni. Inizialmente si deve eseguire una rx diretta dell'addome per determinare l'estensione e la gravità dell'interessamento colico e il paziente deve essere attentamente osservato per lo sviluppo di un megacolon tossico.
A meno che non ci sia il rischio di un'imminente disidratazione dovuta alle perdite diarroiche, solitamente non è consigliabile somministrare l'idrocortisone o l'ACTH in infusione EV, diluito in soluzione fisiologica, poiché l'edema è una frequente complicanza. L'aggiunta di cloruro di potassio, alla dose di 20-40 mEq/l, ai liquidi somministrati EV, solitamente aiuta a prevenire l'ipokaliemia. L'anemia può richiedere delle trasfusioni. L'iperalimentazione parenterale è a volte usata come supporto nutrizionale, ma non ha valore come terapia primaria; infatti, la cosa migliore sarà ricominciare l'alimentazione orale appena possibile nei pazienti che possono tollerare il cibo.
La somministrazione orale di prednisone, alla dose di 60 mg/die, può essere iniziata dopo che è stata ottenuta la remissione con un ciclo di terapia parenterale di 7-10 gg. Il paziente che è in buone condizioni dopo una terapia orale per 3-4 gg, può lasciare l'ospedale e il dosaggio dei corticosteroidi può essere gradualmente ridotto a casa sotto attenta osservazione medica.
I farmaci immunomodulatori sono accettabili in alcuni pazienti con una colite ulcerosa refrattaria o dipendente dai corticosteroidi. L'azatioprina e la 6-mercaptopurina inibiscono la funzione delle cellule T e una riduzione dell'attività sia delle cellule killer naturali che delle cellule T citotossiche è correlata alla risposta clinica. Non si può verificare il completo effetto dell'azatioprina, 2-3,5 mg/kg/die o della 6-mercaptopurina, 1,5-2,5 mg/kg/die, prima di 3-6 mesi, perché questi farmaci sono a lenta azione. Le complicanze includono la pancreatite (una controindicazione assoluta all'uso continuativo) e una neutropenia reversibile, che richiede, semplicemente, una riduzione della dose con un costante monitoraggio dei GB.
La ciclosporina agisce rapidamente ed è principalmente indicata nelle coliti ulcerose acute e gravi che non rispondono alle elevate dosi di corticosteroidi EV. L'infusione EV continua di ciclosporina può indurre la remissione ed evitare l'intervento chirurgico in circa l'80% di questi casi. Un ulteriore ciclo di 6 mesi di trattamento con la ciclosporina per via orale, sostituita alla fine con l'azatioprina o con la 6-mercaptopurina, può permettere delle remissioni a lungo termine nel 50-60% dei casi. Poiché si possono verificare delle gravi e, a volte, fatali complicanze (p. es., la tossicità renale, le convulsioni e le infezioni opportunistiche), ai pazienti di solito non viene offerta la terapia con ciclosporina a meno che non sia disponibile o appropriata un'opzione terapeutica più sicura della colectomia. I candidati alla terapia con ciclosporina devono essere inviati presso i centri che sono esperti nel suo impiego.
MORBO DI CROHN (Enterite regionale; ileite granulomatosa o ileocolite)
Una malattia infiammatoria cronica aspecifica, transmurale, che colpisce più di frequente la parte distale dell'ileo e il colon, ma che può localizzarsi in qualunque parte del tratto GI.
Eziologia ed epidemiologia
La causa fondamentale del morbo di Crohn è sconosciuta. Alcune evidenze indicano che una predisposizione genetica causa un'anomala risposta immune da parte dell'intestino a fattori ambientali, alimentari o infettivi. Tuttavia, nessun antigene causale è stato identificato. Il fumo di sigarette sembra contribuire allo sviluppo o all'esacerbazione della malattia di Crohn.
Negli ultimi decenni, l'incidenza del morbo di Crohn è aumentata nelle popolazioni dell'Europa occidentale e di origine anglosassone, nelle popolazioni del terzo mondo, nelle persone di colore e nei latino-americani. La malattia si verifica in modo eguale in entrambi i sessi ed è più frequente tra gli ebrei. Circa un sesto dei pazienti ha almeno un parente di primo grado affetto dalla stessa malattia o, meno frequentemente, dalla colite ulcerosa. La maggior parte dei casi inizia in pazienti con >30 anni di età, con un picco di incidenza tra quelli di età compresa tra i 14 e i 24 anni.
Anatomia patologica
La prima lesione mucosa del morbo di Crohn è la lesione delle cripte sotto forma di un'infiammazione (criptite) e di ascessi, che progrediscono fino alle piccole ulcere aftoidi focali, di solito localizzate a livello dei noduli di tessuto linfatico. In alcuni casi queste lesioni regrediscono; in altri, il processo infiammatorio evolve con l'infiltrazione e la proliferazione di macrofagi e di altre cellule infiammatorie, che occasionalmente formano dei granulomi non caseosi con cellule giganti multinucleate.
La diffusione transmurale dell'infiammazione causa un linfedema e un ispessimento della parete intestinale, che può alla fine evolvere in una fibrosi estesa. Lo sviluppo di ulcerazioni a chiazze sulla mucosa e la combinazione di ulcere longitudinali e trasversali, con il concomitante edema della mucosa, spesso dà luogo a un caratteristico aspetto ad acciottolato. Il mesentere è ispessito e linfedematoso; il grasso mesenterico si estende tipicamente sulla superficie sierosa dell'intestino. I linfonodi mesenterici sono spesso aumentati di volume. L'infiammazione transmurale, le profonde ulcerazioni, l'edema, la proliferazione muscolare e la fibrosi sono responsabili della formazione di profondi tramiti e fistole, degli ascessi mesenterici e delle ostruzioni che sono le complicanze locali più importanti.
I granulomi si possono verificare nei linfonodi, nel peritoneo, nel fegato e in tutti gli strati della parete intestinale e sono occasionalmente osservati alla laparotomia o alla laparoscopia come noduli miliariformi. Sebbene patognonomici, i granulomi sono assenti fin nel 50% dei pazienti e non sono perciò fondamentali per fare la diagnosi del morbo di Crohn. Sembra che non abbiano alcuna rilevanza decisiva sul decorso clinico.
I segmenti dell'intestino malato sono caratteristicamente ben demarcati dai segmenti adiacenti di intestino normale ("skip areas"), da cui il nome di enterite regionale. Di tutti i casi di morbo di Crohn, circa il 35% interessa l'ileo (ileite); il 45% interessa l'ileo e il colon (ileocolite), con una predilezione per il lato destro del colon e il 20% interessa solo il colon (colite granulomatosa). Occasionalmente è interessato tutto il piccolo intestino (digiunoileite) e molto raramente anche lo stomaco, il duodeno o l'esofago. Anche la regione perianale è affetta in 1/4-1/3 dei casi.
Sintomi, segni e complicanze
I sintomi di presentazione più comuni sono la diarrea cronica associata a dolore addominale, febbre, anoressia, perdita di peso e alla presenza di una massa addominale nel quadrante inferiore dx. Comunque, molti pazienti giungono all'osservazione del medico per la prima volta per un addome acuto che simula un'appendicite acuta o un'ostruzione intestinale. In circa 1/3 dei pazienti c'è un'anamnesi positiva per una malattia perianale, specialmente ragadi e fistole, che sono a volte il disturbo iniziale o il più importante. Nei bambini frequentemente predominano le manifestazioni extraintestinali rispetto ai sintomi GI. I sintomi iniziali possono essere rappresentati dall'artrite, da una febbre di origine sconosciuta, da un'anemia o da un ritardo della crescita e il dolore addominale e la diarrea possono essere assenti.
Il quadro patologico più comune del morbo di Crohn è rappresentato da (1) infiammazione, caratterizzata da dolore e dolorabilità in corrispondenza del quadrante addominale inferiore di dx; (2) ostruzione parziale ricorrente, causata dalla stenosi intestinale, responsabile di gravi coliche, distensione addominale, costipazione e vomito; (3) digiunoileite diffusa, con infiammazione e ostruzione che causa una malnutrizione e una debolezza cronica e (4) fistole addominali e ascessi, solitamente a sviluppo tardivo, che spesso provocano febbre, masse addominali dolorose e un deperimento generalizzato.
Le frequenti complicanze dell'infiammazione sono rappresentate dall'ostruzione, dalla formazione di fistole enteroenteriche, enterovescicali, retroperitoneali o enterocutanee e dalla formazione di ascessi. Raramente si può avere un sanguinamento intestinale, una perforazione e lo sviluppo di un cancro del piccolo intestino. Quando è interessato solo il colon, il quadro clinico può essere indistinguibile da quello della colite ulcerosa.
Le manifestazioni extraintestinali sono distinte in:
- Complicanze che, di solito, vanno di pari passo con l'attività della malattia intestinale e, probabilmente, rappresentano i fattori concomitanti acuti immunologici o microbiologici dell'infiammazione intestinale: l'artrite periferica, l'episclerite, la stomatite aftosa, l'eritema nodoso e il pioderma gangrenoso. Queste manifestazioni possono essere osservate in oltre 1/3 dei pazienti ospedalizzati con affezioni infiammatorie intestinali. Sono due volte più comuni quando è presente una colite rispetto a quando la malattia è limitata al piccolo intestino. Quando si verificano, le manifestazioni extraintestinali sono multiple in circa 1/3 dei pazienti.
- Disturbi associati alla malattia infiammatoria intestinale, ma che hanno un decorso indipendente: spondilite anchilosante, sacroileite, uveite e colangite sclerosante primitiva. L'associazione genetica tra queste sindromi e la malattia di Crohn (e la colite ulcerosa) con l'antigene HLA B27 è trattata in seguito, a proposito delle complicanze extracoliche della colite ulcerosa
- Complicanze che sono in rapporto diretto con l'alterata fisiologia dell'intestino: calcoli renali dovuti a un'alterazione del metabolismo dell'acido urico, a un'alterata diluizione e alcalinizzazione delle urine e a un eccessivo assorbimento di ossalati dalla dieta; le IVU, specialmente con la fistolizzazione nel tratto urinario; e l'idrouretere e l'idronefrosi dovuti alla compressione ureterale derivante dall'estensione retroperitoneale del processo infiammatorio intestinale. Altre complicanze correlate all'intestino includono il malassorbimento, soprattutto in presenza di estese resezioni ileali o di contaminazioni batteriche derivanti dall'ostruzione del piccolo intestino o dalla fistolizzazione; una colelitiasi correlata con l'alterato riassorbimento ileale dei sali biliari e un'amiloidosi, secondaria all'infiammazione di lunga durata e alla malattia suppurativa. Le complicanze tromboemboliche si possono verificare, di solito, durante le fasi attive di una grave malattia, a causa dell'ipercoagulabilità associata agli alterati livelli dei fattori della coagulazione e alle alterazioni delle piastrine.
Diagnosi
La diagnosi del morbo di Crohn deve essere sospettata in qualunque paziente che presenti i sintomi infiammatori od ostruttivi suddescritti e in un paziente senza importanti sintomi GI, ma che presenti una fistola o un ascesso perianale o disturbi, altrimenti inspiegabili, quali l'artrite, l'eritema nodoso, la febbre, l'anemia o un ritardo di crescita (in un bambino).
Gli esami di laboratorio sono aspecifici e possono includere l'anemia, la leucocitosi, l'ipoalbuminemia e gli aumentati livelli dei marker della fase acuta evidenziati da un aumento della VES, della proteina C-reattiva o degli orosomucoidi. Gli aumenti della fosfatasi alcalina e della g-glutamil transpeptidasi che accompagnano la malattia colica, spesso riflettono una colangite sclerosante primitiva.
La diagnosi definitiva, di solito, viene fatta radiologicamente. Il clisma opaco può mostrare un reflusso di bario nell'ileo terminale con irregolarità, nodularità, rigidità, ispessimento della parete e un restringimento del lume. Una rx dell'apparato digerente con scatti mirati sull'ileo terminale solitamente dimostra molto chiaramente la natura e l'estensione della lesione. La sola rx dell'apparato digerente senza lo studio seriato del tenue, comunque, di solito non permette la diagnosi.
Nei casi avanzati si può osservare il segno della corda con un marcato restringimento dell'ileo e una separazione delle anse intestinali. Nelle fasi precoci, la diagnosi rx può talvolta essere difficile, ma la tecnica del clisma opaco a doppio contrasto con aria e bario e l'enteroclisi sono in grado di dimostrare le ulcere aftose superficiali e quelle lineari. Nei casi dubbi, la colonscopia e la biopsia possono essere d'aiuto nel confermare la diagnosi di malattia di Crohn e permettere la visualizzazione diretta e la biopsia dell'ileo terminale. L'endoscopia del tratto GI superiore può identificare l'interessamento gastroduodenale da parte della malattia nei pazienti con sintomi GI superiori. Anche se la TC può mostrare le complicanze extramurali (p. es., le fistole, gli ascessi e le tumefazioni), non è sempre necessaria per fare la diagnosi iniziale. L'ecografia può essere utile per differenziare le patologie ginecologiche che si presentano con dolore nei quadranti inferiori dell'addome e nella pelvi.
Diagnosi differenziale
La diagnosi differenziale con la colite ulcerosa può essere difficile nel 20% dei casi in cui il morbo di Crohn è confinato al colon (colite di Crohn). Le principali diagnosi differenziali sono la colite acuta infettiva (autolimitantesi) e la colite ulcerosa. La colite acuta infettiva è identificata con l'esame colturale delle feci, la biopsia rettale e con un'attenta osservazione. Sebbene gli anticorpi perinucleari anticitoplasmatici neutrofili siano presenti nel 60-70% dei pazienti affetti dalla colite ulcerosa e solo nel 5-20% dei pazienti affetti dal morbo di Crohn e gli anticorpi anti-Saccharomyces cerevisiae siano relativamente specifici per il morbo di Crohn, questi test non sono sufficientemente perfezionati per un'applicazione clinica di routine al fine di differenziare le due malattie.
Il morbo di Crohn del piccolo intestino (ileite) deve essere differenziato da altre malattie infiammatorie, infettive e neoplastiche localizzate nel quadrante inferiore di destra. Se la presentazione è acuta e non c'è una storia di sintomi intestinali cronici, l'ileite può essere diagnosticata per la prima volta durante un'esplorazione chirurgica eseguita per il sospetto di un'appendicite. Gli ascessi periappendicolari sono più difficili da diagnosticare clinicamente perché spesso causano dei sintomi cronici.
Anche una malattia infiammatoria della pelvi, una gravidanza ectopica, i tumori e le cisti ovariche, causano segni infiammatori a carico del quadrante inferiore destro e devono essere esclusi quando si considera una diagnosi di morbo di Crohn nelle donne. Il cancro del ceco, il carcinoide ileale, il linfosarcoma, la vasculite sistemica, l'enterite attinica, la TBC ileocecale e l'ameboma possono mimare i reperti radiografici del morbo di Crohn. Si devono considerare come una possibile causa dell'ileite localizzata anche le infezioni opportunistiche correlate alla AIDS (p. es., Mycobacterium avium-intracellulare e citomegalovirus).
L'enterite da Yersinia enterocolitica deve essere esclusa quando, all'intervento chirurgico eseguito per un dolore acuto al quadrante inferiore di destra, si osserva un ileo terminale infiammato ed edematoso e un'adenite mesenterica associata. Sebbene l'enterite da Yersinia sia autolimitantesi, senza sequele intestinali croniche, il quadro clinico iniziale può essere indistinguibile dal morbo di Crohn e sono quindi necessari degli appropriati studi sierologici e batteriologici. Nei casi dubbi, è utile un controllo rx dell'ileo terminale a distanza di 3 mesi, perché l'enterite da Yersinia, al contrario del morbo di Crohn, di solito, si risolve completamente in questo periodo di tempo.
La digiunoileite ulcerosa non granulomatosa mostra dei reperti simili a quelli sia del morbo di Crohn che della sprue, con malassorbimento, ulcerazione del piccolo intestino e atrofia dei villi, ma manca del reperto anatomo-patologico dei granulomi, delle fistole e delle manifestazioni extraintestinali del morbo di Crohn. La gastroenterite eosinofila di solito presenta un importante interessamento dello stomaco (raro nel morbo di Crohn) ed è spesso associata a un'eosinofilia periferica, che è l'indizio per la diagnosi.
Prognosi
Sebbene la remissione spontanea o la terapia medica possano causare dei prolungati intervalli asintomatici, il morbo di Crohn accertato, raramente guarisce, ma piuttosto è caratterizzato da esacerbazioni intermittenti. In assenza di un trattamento chirurgico, la malattia non si estende mai in altre aree dell'intestino oltre quelle già interessate alla diagnosi iniziale. Con un giudizioso trattamento medico e, se opportuno, chirurgico, la maggior parte dei pazienti affetti dal morbo di Crohn risponde positivamente e si adatta senza problemi. La mortalità correlata alla malattia è molto bassa e continua a diminuire.
Il cancro del tratto GI, inclusi i cancri del colon e del piccolo intestino, è la causa principale dei decessi correlati al morbo di Crohn.